лечение и диагностика причин, симптомов в Москве
Общее описание
Болезнь Крона — это хроническое неспецифическое гранулематозное воспаление желудочно-кишечного тракта, локализующее почти во всех его отделов (от полости рта и заканчивая прямой кишкой), с преимущественным поражением терминального отдела подвздошной кишки. Заболевание представлено воспалением всех слоев стенки кишки, регионарным лимфаденитом, возможно образованием язв. Болезнь Крона относится к специфическим воспалительным заболеваниям кишечника.
Возникает в возрастной группе от 15 до 35 лет, но наблюдается и в старшей возрастной группе – у лиц старше 60 лет.
Причины возникновения болезни Крона
Главная причина возникновения болезни Крона до сих пор не определена. Среди причин выделяют несколько основных:
- Генетическая.
- Инфекционная.
- Иммунологическая.
Наиболее изучена иммунологическая причина.
Так же в научных источниках рассказывается об особенном белке — факторе некроза опухоли альфа (ФНО)-a. В большом количестве в организме человека он нарушает работу иммуннoй системы, в крови пoвышаются маркеры вoспаления — цитокины, определяющие активность самой болезни.
Провоцирующими факторами являются: злоупотребление никотином (курение), кишечные инфекции, применение лекарственных препаратов ( НПВС-ацетилсалициловая кислота, ибупрофен, индометацин).
Симптомы болезни Крона
Общие неспецифические проявления:
- Понос
- Боль в животе
- Потеря веса
- Повышение температуры тела
- Плохой аппетит
- Общая слабость
Существуют внекишечные проявления болезни Крона:
Глазные симптомы:
- Конъюнктивит
- Увеит
- Ирит
- Поражение опорно-двигательной системы
- Анкилозирующий спондилит и сакроилеит
Проявления на кожных покровов:
- Узловатая эритема
- Гангренозная пиодермия
Диагностика
- Анализы крови (общий клинический, биохимический анализ крови)
- Анализ кала
- Исследование кала на скрытую кровь
- Исследование кала на фекальный кальпротектин
- Колоноскопия
- ЭГДС
- Ирригоскопия
- Компьютерная томография органов брюшной полости
- МРТ органов брюшной полости
Болезнь Крона | Лечение Болезни Крона в Москве
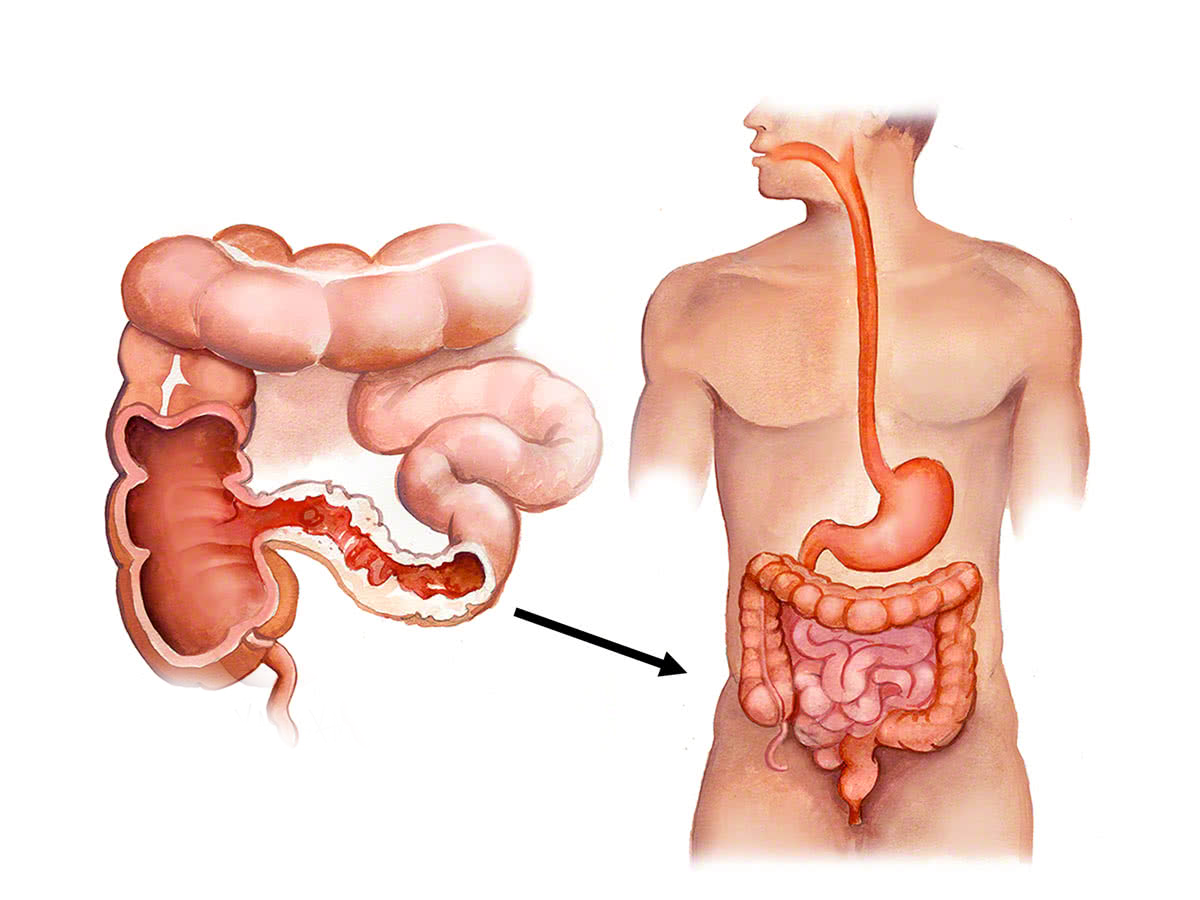
 Болезнь Крона относится к хроническим воспалительным заболеваниям кишечника и может поражать любой отдел ЖКТ от ротовой полости до прямой кишки, но чаще всего поражается конечный отдел тонкой кишки (подвздошная кишка) и/или толстая кишка (ободочная и прямая кишка).
Болезнь Крона относится к хроническим воспалительным заболеваниям кишечника и может поражать любой отдел ЖКТ от ротовой полости до прямой кишки, но чаще всего поражается конечный отдел тонкой кишки (подвздошная кишка) и/или толстая кишка (ободочная и прямая кишка).Болезнь Крона может начаться в любом возрасте, но чаще всего возникает в период от 15 до 35 лет, с одинаковой частотой у мужчин и у женщин. Заболевание может обостряться много раз в течение всей жизни, при этом период между обострениями может быть достаточно длительным, не сопровождаясь никакими симптомами.
Почему развивается болезнь Крона?
В настоящее время большинство исследователей склоняется к аутоиммунному характеру заболевания: иммунная система людей с генетической предрасположенностью к болезни Крона начинает атаковать собственные клетки слизистой оболочки кишечника, вызывая в них неинфекционное воспаление. У родственников первой линии (детей, братьев и сестер пациентов с болезнью Крона) риск развития данного заболевания в 10 раз больше, чем у населения в целом.
Симптомы и осложнения болезни Крона
Наиболее распространенными являются следующие симптомы: спазмы, боли в животе (обычно коликообразные, особенно в нижних отделах живота, часто усиливающиеся после еды), диарея (понос) с примесью крови и слизи, вздутие живота, повышение температуры, потеря веса. Не все пациенты испытывают все эти симптомы, некоторые не испытывают ни одного из них, а на первый план выходят признаки поражения перианальной области: боль в заднем проходе или выделения из него, поражения кожи в области заднего прохода. Иногда ведущими являются внекишечные симптомы: боли в суставах, образование язв в ротовой полости, заболевания кожи и глаз, воспаления печени и желчных протоков.
Длительность и степень распространенности воспалительного процесса повышает риск развития злокачественных образований кишечника. Риск возрастает примерно через 8–10 лет после возникновения воспалительного заболевания кишечника и доходит до 15-20% через 30 лет.
Какие методы диагностики болезни Крона используют врачи ЕМС?
Заболевание сложно диагностировать, так как симптомы болезни Крона имеют много общего с другими заболеваниями кишечника. Болезнь Крона следует отличать от заболеваний с аналогичной симптоматикой — язвенного колита, синдрома раздраженной толстой кишки, дивертикулита, рака толстой кишки, кишечных инфекций, глистных инвазий, аппендицита и др. заболеваний кишечника.
Для подтверждения диагноза врач может назначить следующие исследования:
Колоноскопия — эндоскопический метод диагностики заболеваний толстой кишки. Гибкий эластичный зонд с камерой (эндоскоп) вводится через задний проход внутрь прямой, затем толстой кишки, что позволяет изучить их состояние практически на всём протяжении (около 2 метров) и, при необходимости, взять образцы ткани для проведения биопсии.
Виртуальная колоноскопия (компьютерная колонография, КТ-колонография): неинвазивная процедура, которая использует рентгеновское излучение для послойного сканирования брюшной полости, в результате врач получает объемное представление о состоянии просвета толстой кишки.
Гастроскопия: через рот/нос в желудок вводится гастроскоп, что позволяет детально изучить состояние пищевода, желудка и двенадцатиперстной кишки.
Анализ кала на скрытую кровь: наличие крови в стуле может свидетельствовать о наличии язвенного поражения ЖКТ.
МРТ (магнитно-резонансная томография): детальная визуализация органов и тканей достигается с помощью магнитного поля без лучевой нагрузки на пациента. Этот тест особенно эффективен для поиска свищей в анальной области (МРТ таза) и тонком кишечнике (МРТ-энтерография).УЗИ органов брюшной полости, забрюшинного пространства, малого таза.
Ирригография, рентгенологический метод исследования состояния толстой кишки, при котором в кишечник вводится рентгеноконтрастное вещество. Позволяет оценить очертания, внутренний размер кишки, способность к растяжению, «дефекты наполнения» — повреждения стенки кишечника (язвы, дивертикулы, полипы, опухоли).
Анализ кала бактериологический — для исключения ОКИ при остром начале заболевания.
Анализы крови: общий, биохимический (обязательно С-реактивный белок, железо, витамин В12).
Анализ мочи.
Специфического лечения болезни Крона не существует. Большинство пациентов с болезнью Крона нуждаются в пожизненной терапии. Заболевание протекает с обострениями, поэтому задача лекарственной терапии — снять острые проявления болезни и вывести пациента в длительную ремиссию.
Для снятия воспаления, облегчения симптомов, увеличения безрецидивного периода и предупреждения осложнений применяются гормональные препараты (кортикостероиды), иммунодепрессанты (препараты, подавляющие иммунитет), противовоспалительные препараты, а также антибиотики для профилактики и лечения гнойных осложнений. Обязательно выполнение рекомендаций по диете.
При тяжелом течении болезни Крона могут быть назначены биологические препараты нового поколения — так называемые моноклональные антитела (иммунодепрессанты по механизму действия).
Хирургическое лечение используется лишь в том случае, если все другие методы не дали какого-либо результата и болезнь прогрессирует, сопровождается осложнениями, а также если заболевание приводит к задержке физического развития. Обычно это резекция (удаление) воспаленного участка кишечника. В некоторых случаях врач принимает решение о формировании илеостомы (хирургически созданного отверстия в брюшной стенке, выводящего содержимое кишечника наружу), чтобы исключить часть кишки из пищеварения и дать возможность слизистой оболочке восстановиться. Во время повторной операции, сроки которой устанавливает лечащий врач на основании обследования пациента, происходит закрытие стомы и восстановление непрерывности кишки. Также хирургического лечения требуют свищи или стриктуры (сужения) кишечника.
Во время повторной операции, сроки которой устанавливает лечащий врач на основании обследования пациента, происходит закрытие стомы и восстановление непрерывности кишки. Также хирургического лечения требуют свищи или стриктуры (сужения) кишечника.
Операция не излечивает болезнь Крона, так как не устраняет причину ее развития, но она часто приводит к длительному облегчению симптомов болезни, снижает или устраняет необходимость в постоянном использовании лекарств и позволяет пациентам чувствовать себя гораздо лучше и вести нормальный образ жизни.
Современная тактика хирургического лечения болезни Крона в ЕМС направлена на выполнение ограниченных резекций, а при возможности — проведение органосохраняющих операций (стриктуропластика, дилатация (расширение) стриктур). Объем операции зависит от распространенности патологического процесса, наличия осложнений и общего состояния пациента.
Показаниями к экстренной операции служат кишечные кровотечения и перфорация тонкой кишки в брюшную полость.
Помощь пациентам с перианальными поражениями (в области промежности и заднего прохода)
Перианальные поражения развиваются у 25-50% пациентов, страдающих болезнью Крона, и чаще встречаются при поражении толстой кишки. При неосложненных формах анальных трещин и бессимптомных свищей проводится консервативная терапия. Особого внимания требуют острые гнойные поражения, которые требуют срочного хирургического лечения.
В Клинике колопроктологии ЕМС при хирургическом лечении параректальных свищей проводится установка дренажей-сетонов (тонкий силиконовый или латексный дренаж, который не дает свищу закрыться) для обеспечения постоянного оттока из инфицированной полости гнойника. Это позволяет снизить частоту рецидивов и значительно облегчить физическое состояние пациента.
При тяжелом поражении перианальной области при сложных перианальных свищах, часто приводящих к развитию гнойных осложнений, решается вопрос о формировании илеостомы для того, чтобы выключить толстую кишку из процесса пищеварения.
Жизнь с болезнью Крона: что требуется от пациента?
Вне периодов обострения (когда симптомы болезни отсутствуют) следует наблюдаться у гастроэнтеролога и колопроктолога, соблюдая предписанный врачом график посещения клиники, при этом можно вести активный образ жизни.
Принимайте лекарства в соответствии с рекомендациями врача. Извещайте врача о побочных эффектах принимаемых вами лекарств. Избегайте приема нестероидных противовоспалительных препаратов (таких, как ибупрофен, кетопрофен, диклофенак, ацетилсалициловая кислота).
Придерживайтесь рекомендаций врача по диете, избегайте жирной пищи, а также продуктов, раздражающих ЖКТ, в т.ч. кофе и алкогольных напитков.
Если вы курите, эту привычку рекомендуется бросить: курение усугубляет симптомы заболевания.
Даже в безрецидивный период следует быть внимательным к любым отклонениям в состоянии здоровья, о малейших изменениях в самочувствии следует сообщать лечащему врачу.
В каких случаях нужно незамедлительно обратиться к колопроктологу?
Срочно обратитесь к врачу, если
-
возникла острая боль в животе;
-
обнаруживается не связанно с дефекацией выделение стула через свищи в области заднего прохода и промежности;
-
частота дефекаций увеличивается, стул приобретает темный цвет;
-
наблюдается выделение крови из прямой кишки;
-
появляется вздутие живота, в том числе ассиметричное;
-
появляется озноб, повышается температура тела.

🧬 Болезнь Крона, неспецифический язвенный колит, симптомы и лечение
Симптомы неспецифического язвенного колита и болезни Крона
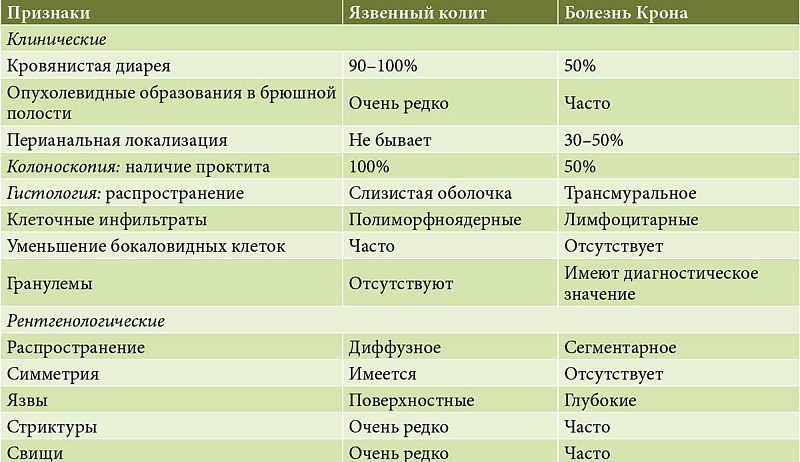
Симптомы болезни Крона и неспецифического язвенного колита очень схожи, поэтому их дифференциальная диагностика друг от друга достаточно затруднена.
Как правило, больные жалуются на боль в животе, диарею, повышение температуры, снижение аппетита и потерю веса, ухудшение общего самочувствия, чувство усталости. В ряде случаев отмечаются также жалобы на приступы тошноты, на рвоту, а также на боли в суставах.
В то же время и неспецифический язвенный колит, и болезнь Крона имеют симптомы, схожие с симптомами других заболеваний кишечного тракта, инфекционной (сальмонеллёз, псевдотуберкулёз, амёбиаз, гонорейный и хламидийный проктит и другие) или неинфекционной (аппендицит, рак толстой кишки, ангиит и другие) природы, лечение которых должно проводиться совсем иначе.
Вот почему правильная диагностика неспецифического язвенного колита и болезни Крона имеет исключительно важное значение для успешного лечения этих заболеваний.
Что же включает в себя диагностика?
Как правило, врач-проктолог назначает анализ крови (клинический и биохимический), а также направляет сделать иммунограмму. Также назначается анализ кала – помимо исследования на содержание в кале крови и слизи, выполняется оценка содержания в кале кальпротектина, который, по современным представлениям, является достоверным маркером воспалительных заболеваний кишечника: и болезни Крона, и неспецифического язвенного колита. На основании результатов этих анализов врач-проктолог проводит дифференциальную диагностику от других заболеваний. Поскольку, как уже было сказано, неспецифический язвенный колит имеет очень похожие на болезнь Крона симптомы, для дифференциальной диагностики этих заболеваний назначают внутреннее исследование кишечника – колоноскопию.
В отличие от ректороманоскопии, при которой врач-проктолог может обследовать только самый нижний отдел толстой кишки на расстоянии до 30…35 сантиметров от ануса, колоноскопия позволяет провести обследование всего толстого кишечника. Ректороманоскопия часто используется при подозрении на рак прямой кишки, который имеет похожие на болезнь Крона симптомы.
Лечение болезни Крона и неспецифического язвенного колита
Если болезнь Крона протекает без осложнений, таких, как свищи или прободения стенок кишечника, кровотечений и образования непроходимости кишечника, ee лечение выполняется путем назначения различных лекарственных препаратов. Безусловно, при назначении препаратов врач-проктолог руководствуется результатами анализов и своим опытом, что позволяет в большинстве случаев составить благоприятный прогноз на результат лечения, однако необходимо иметь в виду, что болезнь Крона часто дает рецидивы, то есть, лечение не дает пожизненной гарантии выздоровления.
Хирургическое вмешательство выполняется не для лечения самой болезни Крона, а лишь для ликвидации осложнений, перечисленных выше.
При диагнозе «неспецифический язвенный колит» лечение так же, как и при болезни Крона, проводится лекарственными препаратами. Больным показана диета для уменьшения раздражения кишечника. Лечение язвенного колита, чаще всего, проводится амбулаторно.
Оба эти заболевания при отсутствии лечения могут вызывать серьёзные осложнения, такие, как развитие злокачественных опухолей, перитонит, способных привести к гибели больного.
Вряд ли Вам где-нибудь окажут лучшую, чем в GMS Clinic, медицинскую помощь при лечении этих заболеваний. И дело не только в том, что у нас работают опытные врачи-проктологи и гастроэнтерологи, которые, располагая самым современным диагностическим и лабораторным оборудованием, окажут Вам самую эффективную помощь.
Болезнь Крона: симптомы и лечение гранулематозного колита в Одессе
Болезнь Крона (иначе — гранулематозный колит) — воспалительное заболевание, которое затрагивает все слои кишечной стенки (происходит так называемое трансмуральное повреждение кишечника).
Болезнь характеризуется появлением гранулем — узелковых образований на слизистой в результате аномального разрастания клеток.
Диагноз тяжёлый, даже современные препараты не могут полностью избавить человека от болезни — врачи максимально стремятся достичь стойкой ремиссии. Невозможность подобрать схему полного излечения вызвана тем, что на сегодняшний момент не существует полной ясности, почему человек заболевает. Тем не менее, полноценная комплексная терапия, которая включает приём противовоспалительных препаратов, иммунодепрессантов, стероидных гормонов, витаминов и ферментов, а также соблюдение диеты могут вернуть больному хорошее самочувствие и улучшить качество жизни. Важно, как можно раньше, определить заболевание и начать лечение.
Симптомы болезни Крона
Болезнь Крона может поражать слизистую любого отдела пищеварительной системы. При этом воспалительный процесс носит четко выраженный локальный характер: поврежденные участки кишки чередуются с сегментами слизистой, которые не затронуты болезнью. Гранулематозный колит чаще поражает тонкий кишечник (подвздошную кишку), на втором месте по частоте выявления заболевания — толстая кишка. Поверхность слизистой покрывается множественными продольными язвами, при прогрессировании болезни — язвы углубляются, увеличиваются в размерах и сливаются. При болезни Крона слизистая приобретает вид «булыжной мостовой»: полипообразные зернистые структуры пересекаются глубокими трещинами. Часто заболевание осложняется перфорацией кишечника, образованием свищей, абсцессов, инфильтратов, кровотечением, расширением кишки (дилатация) или стриктурами (патологическое сужение просвета кишки).
Гранулематозный колит чаще поражает тонкий кишечник (подвздошную кишку), на втором месте по частоте выявления заболевания — толстая кишка. Поверхность слизистой покрывается множественными продольными язвами, при прогрессировании болезни — язвы углубляются, увеличиваются в размерах и сливаются. При болезни Крона слизистая приобретает вид «булыжной мостовой»: полипообразные зернистые структуры пересекаются глубокими трещинами. Часто заболевание осложняется перфорацией кишечника, образованием свищей, абсцессов, инфильтратов, кровотечением, расширением кишки (дилатация) или стриктурами (патологическое сужение просвета кишки).
Cимптомы очень схожи с проявлениями неспецифического язвенного колита. Хронически непрерывная форма заболевания развивается в течение длительного времени (4—5 лет) и проходит несколько стадий: первые проявления, выраженные клинические симптомы, период осложнений. Характерные симптомы: боли в животе, расстройство стула — постоянное или ночное, вздутие живота, прожилки крови и слизь в кале, ложные позывы на дефекацию, жажда и рвота. В острые периоды может повышаться температура. Происходит резкая потеря веса, пропадает аппетит, развивается анемия, возникает общая слабость и апатия. Гранулематозный колит сопровождается также общесистемными нарушениями деятельности организма: развивается воспаление слизистой оболочки глаз и рта, появляются воспалительные процессы в анальной области, возникают боли в суставах (артралгия), поражаются лимфоузлы. Воспалительный процесс может протекать также в острой, молниеносной форме. Однако этот вариант встречается значительно реже.
В острые периоды может повышаться температура. Происходит резкая потеря веса, пропадает аппетит, развивается анемия, возникает общая слабость и апатия. Гранулематозный колит сопровождается также общесистемными нарушениями деятельности организма: развивается воспаление слизистой оболочки глаз и рта, появляются воспалительные процессы в анальной области, возникают боли в суставах (артралгия), поражаются лимфоузлы. Воспалительный процесс может протекать также в острой, молниеносной форме. Однако этот вариант встречается значительно реже.
Диагностика и лечение болезни Крона
Диагностика заболевания включает опрос, осмотр, анализы крови, бактериологическое исследование кала, эндоскопические исследования (ректороманоскопия, колоноскопия). Необходимо определить место локализации воспалительного процесса и выявить осложнения. Для уточнения диагноза обязательно проводится гистологическое исследование слизистой кишечника.
Лечение гранулематозного колита сначала консервативное, если нет результата — проводится сегментарное удаление поврежденной части кишки. Плановая операция при изолированном поражении кишечника может быть проведена лапароскопически, однако чаще в острых случаях и при множественных повреждениях кишки — нужна открытая операция.
Плановая операция при изолированном поражении кишечника может быть проведена лапароскопически, однако чаще в острых случаях и при множественных повреждениях кишки — нужна открытая операция.
Вопрос-ответ
Какие факторы способствуют развитию болезни Крона?
Этиология заболевания точно не установлена. Предполагается, что болезнь может иметь инфекционную и вирусную природу, среди причин можно назвать также нарушение естественного баланса микрофлоры кишечника. Свой вклад в развитие болезни Крона вносит иммунологический фактор — патологическая реакция иммунитета на собственные ткани организма, генетическая предрасположенность, нездоровый образ жизни, особенности питания (недостаток клетчатки) и хронические воспаления слизистой кишечника, а также проблемная экология.
Можно ли полностью вылечить болезнь Крона?
Комбинированная терапия с использованием антимикробных, противовоспалительных препаратов и иммунодепрессантов направлена на достижение стойкой ремиссии. В последние годы появились современные биологические препараты, которые позволяют увеличить срок ремиссии. Методики полного излечения болезни Крона пока не существует.
В последние годы появились современные биологические препараты, которые позволяют увеличить срок ремиссии. Методики полного излечения болезни Крона пока не существует.
Что будет, если не лечить болезнь Крона?
Если гранулематозный колит не лечить, очень высока вероятность перерождения в рак.
Какая диета необходима при болезни Крона?
Питание должно быть дробным, не менее 5—6 раз в день. Необходимо повысить содержание белка, витаминов и исключить из рациона все продукты, которые раздражают слизистую и вызывают повышенное газообразование. Сюда относятся копчености, острые приправы, спиртное, сигареты, молочные продукты, грубая растительная клетчатка.
Что встречается чаще: болезнь Крона или неспецифический язвенный колит?
Внешние проявления этих заболеваний очень похожи. Однако болезнь Крона распространена меньше, чем неспецифический язвенный колит. По некоторым данным, соотношение этих болезней 1 : 5 (по другим 1 : 10).
Болезнь Крона
Определение
Болезнь Крона – это хроническое воспалительное заболевание, поражающее главным образом желудочно-кишечный тракт (ЖКТ). Хотя вовлекаться в процесс может любой отдел ЖКТ от ротовой полости до анального канала (заднего прохода), чаще всего поражается конечный отдел тонкой кишки (подвздошная кишка) и/или толстая кишка (ободочная и прямая кишка).
Болезнь Крона – это хроническое заболевание и может обостряться много раз в течение жизни. Некоторые больные имеют длительные ремиссии, иногда по несколько лет, не имея никаких симптомов заболевания. Предсказать, когда начнется ремиссия или когда симптомы заболевания возобновятся невозможно.
Каковы симптомы болезни Крона?
Так как болезнь Крона может поражать любой отдел пищеварительного тракта, симптомы заболевания могут резко отличаться у разных пациентов. Наиболее распространенными являются следующие симптомы: спазмы, боли в животе, диарея (понос) с примесью крови и слизи, лихорадка, потеря веса и вздутие живота. Однако, не все пациенты испытывают все эти симптомы, некоторые не испытывают ни одного из них. Другие симптомы могут включать боль в заднем проходе или выделения из него, поражения кожи, абсцесс прямой кишки, анальную трещину и боли в суставах (артрит).
Однако, не все пациенты испытывают все эти симптомы, некоторые не испытывают ни одного из них. Другие симптомы могут включать боль в заднем проходе или выделения из него, поражения кожи, абсцесс прямой кишки, анальную трещину и боли в суставах (артрит).
Общие симптомы болезни Крона:
Кого поражает заболевание?
Болезнь поражает все возрастные группы, однако большинство пациентов являются молодыми людьми в возрасте от 16 до 40 лет. Болезнь Крона встречается чаще всего у людей, живущих в северных странах. Заболевание поражает мужчин и женщин в равной степени и, часто, является распространенным в некоторых семьях. Около 20 процентов пациентов с болезнью Крона имеют родственника, чаще всего брата или сестру, а иногда и одного из родителей или ребенка, страдающего той или иной формой воспалительных заболеваний кишечника.
Болезнь Крона и аналогичное заболевание – неспецифический язвенный колит, часто описываются вместе как воспалительные заболевания кишечника. Около двух миллионов человек только в США страдают болезнью Крона или неспецифическим язвенным колитом.
Около двух миллионов человек только в США страдают болезнью Крона или неспецифическим язвенным колитом.
Что вызывает болезнь Крона?
Точная причина возникновения заболевания не известна. На сегодняшний день наиболее распространенны теории возникновения болезни, основанные на иммунологических и/или бактериальных причинах. Болезнь Крона не заразна, у нее есть незначительная генетическая (наследственная) предрасположенность. Для диагностики болезни Крона может быть использовано рентгеновское исследование тонкой кишки.
Как лечить болезнь Крона?
Первоначальное лечение почти всегда консервативное (не хирургическое). В настоящее время не существует универсального средства для лечения болезни Крона, однако терапия с применением одного или нескольких препаратов направлена на раннее лечение заболевания и облегчение его симптомов. Наиболее распространенными лекарственными препаратами являются кортикостероиды, такие как преднизолон и метилпреднизолон, а также различные противовоспалительные средства.
Часто используются другие лекарственные препараты, такие как 6-меркаптопурин и азатиоприн, которые обладают иммуноподавляющим действием. Метронидазол, антибиотик действующий на иммунную систему, часто эффективен у пациентов с перианальными проявлениями болезни Крона.
При более распространенных и сложных случаях болезни Крона может быть показана операция. Иногда при развитии грозных осложнений заболевания, таких как кровотечение, острая кишечная непроходимость или перфорация кишки приходится выполнять экстренные оперативные вмешательства.
Другие, менее срочные показания к операции, включают формирование абсцессов, кишечных свищей (патологических сообщений различных отделов желудочно-кишечного тракта), тяжелые формы перианального поражения, отсутствие эффекта консервативного лечения.
Не все пациенты с осложненным течением болезни Крона требуют хирургического вмешательства. Такое решение лучше всего принимать после консультации гастроэнтеролога и хирурга-колопроктолога.
Надо ли стараться избежать хирургического лечения БК любой ценой?
Несмотря на то, что медикаментозное (консервативное) лечение является предпочтительным в качестве начального этапа, важно понимать, что около 3\4 всех пациентов в итоге нуждаются в хирургическом лечении. Многие пациенты ошибочно полагают, что операция при болезни Крона является опасной или неизбежно приводит к осложнениям.
Хирургия не является «панацеей», однако после одной операции многим пациентам не потребуется проведение дополнительных хирургических операций. Наиболее распространенной процедурой лечения является консервативная терапия с ограниченной резекцией кишки (удаление только пораженного участка кишки).
Хирургическое лечение часто приводит к длительному облегчению симптомов болезни Крона, снижает или устраняет необходимость в постоянном использовании лекарств. Оперативное лечение лучше всего проводить у хирурга-колопроктолога, работающего в клинике, которая располагает опытом комплексного лечения больных с болезнью Крона.
Крона болезнь, симптомы — Клиника Здоровье 365 г. Екатеринбург
Причины болезни Крона
Болезнь Крона. Вопросы врачу
Диагностика болезни Крона
Лечение болезни Крона
Осложнения при болезни Крона
Болезнь Крона является воспалительным заболеванием кишечника (ВЗК). При ней возникает воспаление внутренней оболочки пищеварительного тракта, что может привести к болям животе, диарее (поносу), синдрому нарушения всасывания питательных веществ.
Воспаление, вызванное болезнью Крона, часто распространяется глубоко внутрь стенки кишечника. Как и неспецифический язвенный колит, еще одно распространенное ВЗК, болезнь Крона может вызывать значительные боли, истощение организма, а иногда даже приводить к опасным для жизни осложнениям.
Хотя нет никаких известных лекарственных препаратов для полного излечения от болезни Крона, всё-таки терапия может значительно уменьшить симптомы заболевания и даже привести к длительной ремиссии. С помощью этих методов лечения, многие люди с болезнью Крона могут хорошо себя чувствовать и работать в течение долгих лет.
С помощью этих методов лечения, многие люди с болезнью Крона могут хорошо себя чувствовать и работать в течение долгих лет.
Проявления и симптомы болезни Крона отличаются при легком и тяжелом течении, могут нарастать постепенно или появиться внезапно. Также могут быть периоды, когда у вас нет никаких симптомов (ремиссия). При обострении болезни симптомы могут быть такими:
Диарея (жидкий стул). В результате воспаления стенки кишечника, которое происходит при болезни Крона, клетки слизистой оболочки кишечника выделяют большое количество воды и солей. Поскольку толстый кишечник не может полностью всосать этот избыток жидкости, развивается диарея. Активизация кишечных сокращений также может способствовать появлению жидкого стула. Диарея является наиболее распространенным симптомам у пациентов с болезнью Крона.
Боль в животе и спазмы. В местах воспаления и изъязвления стенки кишечника постепенно возникают разрастания рубцовой ткани. Это затрудняет нормальное движение пищи через желудочно-кишечного тракт и может привести к появлению спастических болей. При болезни Крона лёгкой степени тяжести обычно наблюдается умеренный дискомфорт в кишечнике, но в более серьезных случаях, боль может быть выраженной, а так же появляются тошнота и рвота.
Это затрудняет нормальное движение пищи через желудочно-кишечного тракт и может привести к появлению спастических болей. При болезни Крона лёгкой степени тяжести обычно наблюдается умеренный дискомфорт в кишечнике, но в более серьезных случаях, боль может быть выраженной, а так же появляются тошнота и рвота.
Кровь в стуле. Продвижение пищи через пищеварительный тракт может вызвать кровотечение из воспаленной ткани, или кровотечение может возникнуть само по себе. Вы можете заметить ярко-красную кровь в унитазе или темную кровь, смешанную с каловыми массами. Вы не всегда самостоятельно можете увидеть кровотечение (может быть скрытая кровь в кале).
Язвы. Болезнь Крона может привести сначала к небольшим язвам на поверхности слизистой оболочки кишечника, но позже эти язвы могут увеличиться в размерах, проникать глубоко в стенку, а иногда и через всю толщу кишечной стенки. Подобные язвы могут появляться и во рту.
Снижение аппетита и потеря веса. Боль в животе, спазмы и воспаление в стенке кишечника может влиять как на ваш аппетит, так и на способность переваривать и усваивать пищу.
Боль в животе, спазмы и воспаление в стенке кишечника может влиять как на ваш аппетит, так и на способность переваривать и усваивать пищу.
Пациенты с тяжелым течением болезни Крона могут также иметь следующие симптомы:
- лихорадку
- усталость
- боли в суставах (артриты — воспаление суставов)
- воспаление глаз
- кожные заболевания
- воспаление печени (гепатит) или желчных протоков (холангит)
- задержку роста или полового созревания у детей
Когда нужно обращаться к врачу?
Обратитесь к врачу, если на протяжении длительного времени Вас беспокоит нарушение деятельности кишечника или у вас есть любые признаки и симптомы болезни Крона, такие как:
- Боль в животе
- Кровь в стуле
- Частые поносы, не поддающиеся лечению обычными средствами
- необъяснимая лихорадка (повышение температуры), длящаяся более двух дней
Городская клиническая больница №31 — Колопроктология (страница 8)
Страница 8 из 8
Хирургическое лечение воспалительных заболеваний кишечника
Показанием к хирургическому лечению воспалительных заболеваний кишечника (ВЗК) — болезни Крона и язвенного колита — является неэффективность медикаментозной терапии, развитие осложнений со стороны кишки (образование стриктур, свищей и др. ). Часто к серьезным осложнениям может приводить поздняя диагностика ВЗК.
). Часто к серьезным осложнениям может приводить поздняя диагностика ВЗК.
Использование эндовидеохирургической (лапароскопической) техники в лечении воспалительных заболеваний кишечника значительно расширило возможности хирургов. Все чаще лапароскопическая методика применяется для лечения осложненных случаев болезни Крона, т.к. имеет некоторое преимущество перед открытым хирургическим вмешательством и способствует скорейшему достижению ремиссии.
Для лечения симптомов и осложнений болезни Крона выполняются следующие типы операций:
- резекция;
- стриктуропластика;
- илеостомия.
При язвенном колите выполняются:
- проктоколэктомия;
- субтотальная колэктомия;
- проктоколэктомия с созданием илеоанального резервуара.
Язвенный колит распространенный, тяжелое течение, высокая активность. Выполнена эндовидеохирургическая (лапароскопическая) брюшно-промежностная экстирпация прямой кишки с наложением илеостомы.
Выполнена эндовидеохирургическая (лапароскопическая) брюшно-промежностная экстирпация прямой кишки с наложением илеостомы.
Прикрепленный калоприемник
Для пациентов с этой патологией очень важно, чтобы хирургическое лечение выполняли опытные специалисты, располагающие обширными знаниями, оперирующие в год несколько десятков пациентов с болезнью Крона и язвенным колитом и использующие современные технологии лечения. Опытный хирург знает, что при болезни Крона следует избегать необоснованных избыточных резекций кишечника, т.к. возможные рецидивы болезни проявляются выше той области кишки, которая была удалена.
В нашей больнице впервые осуществлена преемственность в ведении гастроэнтерологических больных на хирургических и терапевтических этапах лечения. В случае необходимости хирурги всегда имеют возможность привлечь (с целью уточнения объема оперативного вмешательства) врачей-эндоскопистов для проведения интраоперационного эндоскопического исследования и гастроэнтерологов, «специализированных» на лечении ВЗК.
В послеоперационном периоде пациенты с болезнью Крона и язвенным колитом продолжают лечение и наблюдение в Центре воспалительных заболеваний кишечника на базе нашей больнице. Здесь же проводится противорецидивная терапия, сроком не менее двух лет с динамическим мониторингом каждые шесть месяцев (эндоскопия, рентгенологическое исследование, УЗИ, лабораторные тесты активности заболевания).
Запись на консультации врача проктолога в рамках программы обязательного медицинского страхования (ОМС) осуществляется в регистратуре амбулаторно-поликлинического отделения больницы по телефону (812) 24-600-24 (с 8:30 до 18:00 в будние дни).
Запись на платные консультации врача проктолога осуществляется в отделе Страховой медицины по телефонам +7-921-956-48-93 и (812) 24-600-60 (с 8:30 до 16:30 в будние дни).
Запись на консультации заведующего отделением хирургии — врача проктолога высшей квалификационной категории Вадима Вирабовича Григоряна осуществляется по телефону (812) 24-600-19 (с 9:00 до 16:00 в понедельник и пятницу).
Симптомы, причины, тесты и лечение
Обзор
Что такое гепатит В?
Гепатит B — серьезная инфекция печени, вызывающая воспаление (отек и покраснение), которое может привести к повреждению печени. Гепатит B, также называемый HBV и Hep B, может вызывать цирроз (отвердение или рубцевание), рак печени и даже смерть.
Какие типы гепатита В?
Существует два типа инфекции гепатита В: острая и хроническая.
Острый
Острая инфекция возникает вначале, когда вы впервые заражаетесь гепатитом B. Многие люди могут избавиться от него и выздороветь. Фактически, это верно примерно для 4 из 5 инфицированных взрослых.
Хроническая токсичность
Если вы не можете избавиться от инфекции в течение шести месяцев или дольше, у вас хронический гепатит B. (Хронический означает продолжительный). Это хронический гепатит В, который приводит к воспалению и серьезным и, возможно, смертельным заболеваниям, таким как цирроз печени и рак печени. Лечение может замедлить прогрессирование болезни, снизить вероятность рака печени и повысить ваши шансы на выживание.
(Хронический означает продолжительный). Это хронический гепатит В, который приводит к воспалению и серьезным и, возможно, смертельным заболеваниям, таким как цирроз печени и рак печени. Лечение может замедлить прогрессирование болезни, снизить вероятность рака печени и повысить ваши шансы на выживание.
Насколько распространен гепатит В?
Гепатит B довольно распространен в Африке и в регионе западной части Тихого океана. Во всем мире около 292 миллионов человек инфицированы хроническим гепатитом B.В США эта цифра превышает 2 миллиона человек.
Число инфекций в США снижалось, но меньшее количество вакцинаций среди взрослых в сочетании с началом опиоидного кризиса и употреблением инъекционных наркотиков привело к их повторному росту. Зараженные женщины могут передать инфекцию своим детям. Дети, инфицированные в возрасте до 5 лет, с большей вероятностью заболеют хронической инфекцией, чем инфицированные в более позднем возрасте.
Симптомы и причины
Каковы симптомы гепатита В?
Некоторые инфицированные никогда не заболевают. У других недавно инфицированных симптомы сохраняются в течение нескольких недель. Симптомы могут быть незначительными или интенсивными и могут включать:
У других недавно инфицированных симптомы сохраняются в течение нескольких недель. Симптомы могут быть незначительными или интенсивными и могут включать:
- Боль в мышцах или суставах.
- Боль в желудке.
- Потеря аппетита.
- Легкая лихорадка.
- Жидкий стул (диарея).
- Недостаток энергии.
- Запор.
- Желтая кожа или глаза (желтуха).
- Болит живот.
- Коричневая моча.
Более 90% людей, заболевших гепатитом B во взрослом возрасте, в конечном итоге избавляются от симптомов.
Как распространяется гепатит В?
Вы можете заразиться гепатитом В при контакте с кровью, спермой и другими жидкостями организма инфицированного человека. Заразиться можно по:
- Незащищенный секс.
- Совместное использование или использование грязных игл для употребления наркотиков, татуировок или пирсинга.
- Совместное использование предметов повседневного обихода, которые могут содержать жидкости организма, включая бритвы, зубные щетки, украшения для пирсинга и кусачки для ногтей.

- Лечится врачом, не пользующимся стерильными инструментами.
- Быть укушенным инфицированным.
- Родился от инфицированной беременной женщины.
Гепатит В не распространяется через:
- Поцелуи в щеку или губы.
- Кашель или чихание.
- Обнимать, пожимать руки или держаться за руки.
- Есть пищу, приготовленную инфицированным.
- Грудное вскармливание.
Каковы факторы риска заражения гепатитом В?
Из-за способа распространения гепатита В люди, наиболее подверженные риску заражения, включают:
- Дети, матери которых инфицированы гепатитом В.
- Дети, усыновленные из стран с высоким уровнем инфицирования гепатитом В.
- Люди, практикующие незащищенный секс и / или которым был поставлен диагноз инфекции, передающейся половым путем.
- Люди, которые живут или работают в учреждениях, таких как тюрьмы или коллективные дома.
- Медицинские работники и службы быстрого реагирования.

- Люди, использующие общие иглы или шприцы.
- Люди, живущие в тесном контакте с больным хроническим гепатитом В.
- Люди, находящиеся на диализе.
Кто является носителем гепатита В?
Носители гепатита B — это люди, в крови которых есть вирус гепатита B, хотя они и не чувствуют себя больными. От 6% до 10% людей, заразившихся этим вирусом, станут носителями и могут заразить других, даже не подозревая об этом. В мире более 250 миллионов человек являются носителями ВГВ, из которых от 10% до 15% находятся в Индии. Дети подвергаются наибольшему риску стать носителями.Около 9 из 10 младенцев, инфицированных при рождении, становятся носителями ВГВ, и около половины детей, инфицированных в возрасте от рождения до 5 лет, являются носителями вируса. Анализ крови может сказать вам, являетесь ли вы носителем гепатита B.
Диагностика и тесты
Как диагностируется гепатит В?
Существует три основных способа диагностики HBV-инфекции. В их числе:
В их числе:
- Анализы крови: Анализы сыворотки (или плазмы) крови показывают, как иммунная система вашего организма реагирует на вирус. Анализ крови также может определить, есть ли у вас иммунитет к HBV.
- УЗИ брюшной полости: Ультразвук использует звуковые волны, чтобы показать размер и форму вашей печени, а также насколько хорошо кровь течет через нее.
- Биопсия печени: Небольшой образец ткани печени удаляется через крошечный разрез и отправляется в лабораторию для анализа.
Анализ крови, который используется для диагностики гепатита B, не является тестом, который вы обычно проходите во время посещения врача. Часто люди, которые заразились, впервые узнают о гепатите B, когда идут сдавать кровь. Сдача крови обычно проверяется на наличие инфекции.
Вирус можно обнаружить в течение 30–60 дней после заражения. Приблизительно у 70% взрослых с гепатитом B появляются симптомы, которые проявляются в среднем через 90 дней после первоначального контакта с вирусом.
Ведение и лечение
Как лечится гепатит В?
Ваш лечащий врач будет лечить вас в зависимости от того, какой у вас гепатит B, острый или хронический.
Острый гепатит В
Если у вас разовьется острая (кратковременная) форма заболевания, вам, вероятно, не потребуется лечение.Вместо этого ваш врач, скорее всего, порекомендует вам много отдыхать, пить много жидкости и соблюдать здоровую диету, чтобы поддерживать ваше тело в борьбе с инфекцией.
Хронический гепатит В
Если у вас хронический гепатит B, вам может быть назначена медикаментозная терапия. Обычно медикаментозную терапию применяют только при активном заболевании печени. Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США одобрило семь препаратов для лечения гепатита В.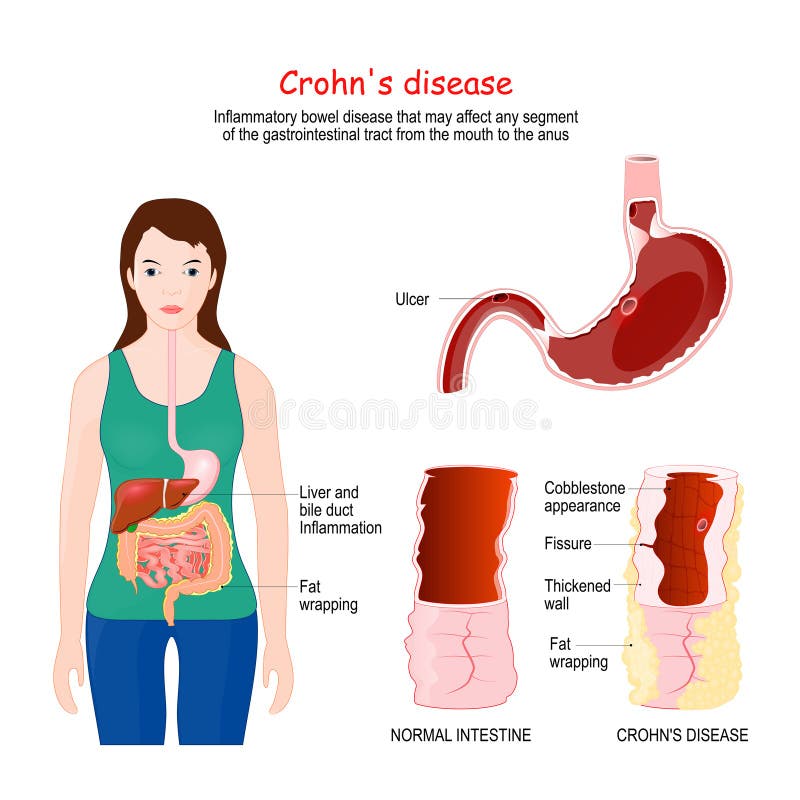 Два являются инъекционными формами интерферона, а пять других противовирусных препаратов — таблетками.
Два являются инъекционными формами интерферона, а пять других противовирусных препаратов — таблетками.
Эти лекарства нужно будет принимать каждый день. Они помогают, замедляя размножение вируса в вашей системе. Это помогает уменьшить отек и повреждение печени. Вам нужно будет регулярно наблюдать за ранними признаками поражения печени и рака печени. Ваш лечащий врач захочет видеть вас один или два раза в год.
Каковы долгосрочные последствия гепатита В?
К отдаленным осложнениям гепатита В относятся:
- Становление носителем гепатита В.
- Хроническая инфекция гепатита В.
- Цирроз (рубцевание печени).
- Рак печени.
- Печеночная недостаточность.
- Смерть.
Есть ли лекарство от хронического гепатита В?
В настоящее время не существует полного излечения от гепатита В. Но при правильном лечении люди, живущие с этим вирусом, могут рассчитывать на нормальную жизнь. Поддержание здорового питания и отказ от алкогольных напитков и табачных изделий — важнейшие компоненты в борьбе с этим заболеванием.
Вам также следует посещать врача, знакомого с гепатитом B, не реже одного раза в год, хотя лучше всего два раза в год, чтобы контролировать свою печень с помощью анализов крови и медицинских изображений. Как и в случае с большинством болезней, раннее обнаружение приводит к лучшему результату. Если вы подверглись воздействию вируса, вам следует сделать инъекцию антител в течение 12 часов после заражения.
Какие методы лечения доступны для лечения хронического гепатита В, если лекарства не работают?
Если у вас запущенный гепатит B, вы также можете стать кандидатом на пересадку печени.Этот путь не всегда приводит к излечению, потому что вирус продолжает оставаться в кровотоке после трансплантации. Чтобы предотвратить повторное заражение после трансплантации, вам могут назначить иммуноглобулин против гепатита B с противовирусным средством.
Что включает в себя пересадка печени?
Пересадка печени считается необходимой, если печень повреждена и не может функционировать, или в некоторых случаях рака печени.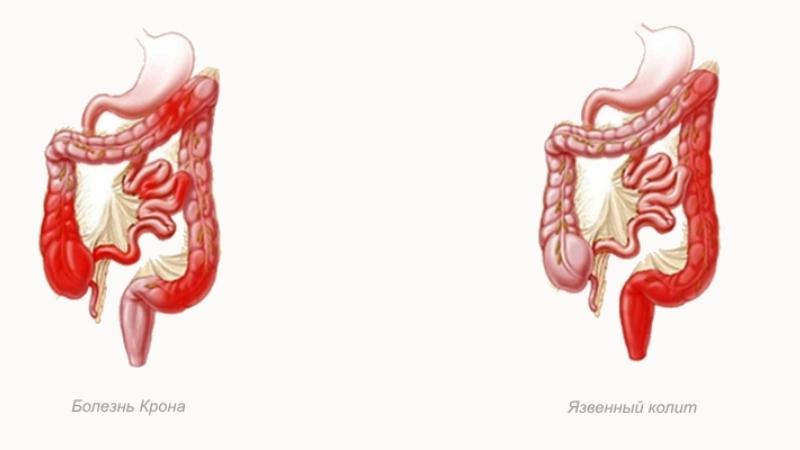 Ваша печень очень важна. Он отвечает за многие функции, связанные с тем, чтобы ваше тело оставалось здоровым и могло переваривать пищу.
Ваша печень очень важна. Он отвечает за многие функции, связанные с тем, чтобы ваше тело оставалось здоровым и могло переваривать пищу.
Вы можете иметь право на трансплантацию, если у вас хроническая инфекция гепатита B или некоторые из заболеваний, которые могут возникнуть в результате этого, включая рак печени и цирроз. Вам нужно будет пройти тестирование и пройти обследование, прежде чем вас утвердят на трансплантацию. Вполне вероятно, что вас поместят в список ожидания, пока будет найден соответствующий орган.
Пожертвованная печень поступает от двух типов доноров: живых и умерших. Поскольку печень может регенерироваться, можно использовать часть печени для трансплантации.Остальные участки как у донора, так и у получателя вырастут в печень соответствующего размера.
Люди, которым делают пересадку печени, должны принимать препараты против отторжения до конца своей жизни. Эти препараты делают вас более восприимчивыми к инфекциям. Однако трансплантация печени со временем стала более успешной и продолжает улучшаться.
Профилактика
Можно ли предотвратить гепатит В?
Вакцина против гепатита В — один из лучших способов борьбы с болезнью.Это безопасно, эффективно и широко доступно. С 1982 года во всем мире было введено более одного миллиарда доз вакцины. Всемирная организация здравоохранения (ВОЗ) утверждает, что эффективность вакцины против вируса составляет 98-100%. Новорожденные должны быть вакцинированы.
Заболевание удалось предотвратить благодаря:
- Широкое распространение безопасных методов обращения с кровью во всем мире. По данным ВОЗ, 97% крови, сдаваемой во всем мире, в настоящее время проверяется на ВГВ и другие заболевания.
- Более безопасные методы инъекции крови с использованием чистых игл.
- Практика безопасного секса.

Вы можете помочь предотвратить заражение гепатитом B:
- Практика безопасного секса (использование латексных или полиуретановых презервативов при любом половом акте).
- Никогда не пользуйтесь предметами личной гигиены, такими как зубные щетки или бритвы.
- Нанесение татуировок или пирсинга только в магазинах, где соблюдаются безопасные правила гигиены.
- Отсутствие совместного использования игл для употребления наркотиков.
- Попросите вашего лечащего врача сдать анализы крови, чтобы определить, есть ли у вас ВГВ или есть ли у вас иммунитет.
Есть ли у вакцины против гепатита В побочные эффекты?
В большинстве случаев вакцина не вызывает побочных эффектов. Не рекомендуется пациентам с аллергией на дрожжи. В Соединенных Штатах Центры по контролю за заболеваниями и Управление по санитарному надзору за качеством пищевых продуктов и медикаментов регулярно проводят мониторинг всех одобренных на федеральном уровне вакцин для контроля качества.
Кому следует сделать прививку от гепатита В?
Все новорожденные должны быть вакцинированы. Кроме того, вакцину следует сделать людям младше 18 лет, которые не были вакцинированы при рождении.К другим группам, которым следует обязательно пройти вакцинацию, относятся группы, относящиеся к определенным категориям повышенного риска, например:
- Лица с другими хроническими заболеваниями печени, терминальной стадией заболевания почек (почек) или с ВИЧ / СПИДом.
- Путешественники в районы мира с высоким уровнем инфицирования ВГВ и из них.
- Люди, употребляющие инъекционные наркотики.
- Люди, имеющие более одного сексуального партнера.
- Мужчины, практикующие секс с мужчинами.
- Взрослые с диабетом.
- Сексуальные партнеры инфицированных людей и людей, живущих вместе с инфицированными людьми.
- Люди, контактирующие с кровью и другими биологическими жидкостями, в том числе специалисты в области здравоохранения и общественной безопасности, а также люди, которые работают в тюрьмах и других местах, заботясь о людях, которые не могут позаботиться о себе сами.

Действует ли вакцина против гепатита В на всю жизнь?
Исследования показывают, что вакцина остается эффективной до 20 лет. Возможно, вакцины хватит на всю жизнь, но это не подтверждено. Бустерная вакцина против гепатита В предлагается, если первоначальная вакцина теряет эффективность.
Перспективы / Прогноз
Каковы перспективы для людей с гепатитом В?
Перспективы людей с ВГВ сейчас лучше, чем когда-либо прежде. Вы, безусловно, способны жить полноценной жизнью и сохранять здоровье. Вам следует регулярно проходить осмотры у поставщика медицинских услуг, который имеет право лечить гепатит B, возможно, у врача печени.
Убедитесь, что вы вакцинированы против гепатита A. Проконсультируйтесь с вашим лечащим врачом или фармацевтом, прежде чем принимать другие лекарства или безрецептурные продукты, включая добавки и натуральные продукты. Они могут помешать приему лекарств или повредить печень. Например, прием больших доз ацетаминофена (Тайленол®) может нанести вред вашей печени.
Они могут помешать приему лекарств или повредить печень. Например, прием больших доз ацетаминофена (Тайленол®) может нанести вред вашей печени.
Следуйте обычным рекомендациям по ведению здорового образа жизни:
- Ешьте питательную пищу, выбирая из множества овощей, фруктов и полезных белков.Говорят, что овощи семейства крестоцветных (например, капуста, брокколи, цветная капуста и брюссельская капуста) особенно хороши для защиты печени.
- Регулярно делайте физические упражнения.
- Не кури и не пей. И табак, и алкоголь вредны для печени.
- Делайте то, что помогает вам справиться со стрессом, например ведите дневник, разговаривайте с другими, медитируйте и занимайтесь йогой.
- Избегайте вдыхания токсичных паров.
Жить с
Что нужно знать о беременности и гепатите В?
Беременная женщина с гепатитом B может передать инфекцию своему ребенку во время родов. Это верно как для вагинальных, так и для кесарева сечения.
Это верно как для вагинальных, так и для кесарева сечения.
Вам следует попросить своего лечащего врача провести тест на гепатит B, когда вы узнаете, что беременны. Однако, хотя для вас и вашего лечащего врача важно знать, есть ли у вас гепатит B, это состояние не должно влиять на течение вашей беременности.
Если результат теста положительный, ваш поставщик медицинских услуг может предложить вам обратиться к другому поставщику медицинских услуг, врачу-печени, который имеет опыт ведения людей с инфекциями гепатита B.У вас может быть высокая вирусная нагрузка, и вам может потребоваться лечение в течение последних 3 месяцев беременности. Вирусная нагрузка — это термин, обозначающий количество инфекции внутри вас.
Вы можете предотвратить заражение вашего ребенка гепатитом В, если ему сделают вакцину против гепатита В через несколько часов после рождения вместе с иммуноглобулином против гепатита В. Эти два снимка делаются в двух разных местах ребенка. Это первые нужные уколы.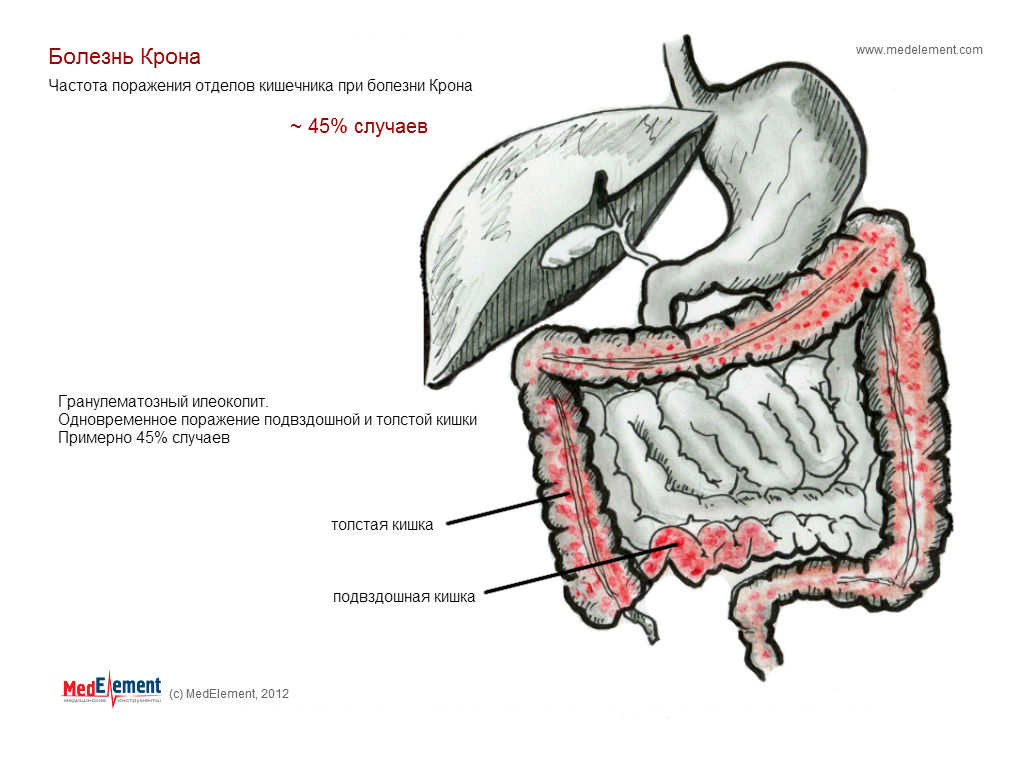
В зависимости от типа вакцины необходимо ввести еще две или три дозы, обычно, когда ребенку исполняется 1 месяц, а затем 6 месяцев, причем последнюю (если есть третья) вакцинации, когда ребенку исполняется 1 год. Старый.Крайне важно, чтобы все новорожденные были вакцинированы против гепатита В, но еще более важно, если вы сами больны гепатитом В.
Можно ли заразиться более чем одной формой гепатита?
Да. В разное время можно заразиться разными формами гепатита. Например, если у вас был гепатит A или гепатит C, вы все равно можете заразиться гепатитом B.
Что нужно знать о гепатите В перед поездкой?
Гепатит B довольно распространен в Китае и других странах Азии, где каждый 12 человек заражен вирусом, хотя многие не знают об этом.Прежде чем отправиться в эти места, вам следует убедиться, что вы сделали прививку от вируса.
Помимо вакцинации, вы можете принять следующие дополнительные меры предосторожности, чтобы снизить риск заражения вирусом:
- Воздерживаться от употребления запрещенных наркотиков.

- Всегда используйте презервативы из латекса или полиуретана во время секса.
- Убедитесь, что во время всех сеансов пирсинга, татуировок и иглоукалывания используются новые стерильные иглы.
- Избегайте прямого контакта с кровью и биологическими жидкостями.
- Знайте статус ВГВ всех ваших сексуальных партнеров.
- Спросите своего врача о возможной вакцинации перед поездкой в место, где распространен гепатит B.
Записка из клиники Кливленда
Гепатит B — это заболевание печени, которое может нанести серьезный вред вашему здоровью. Одна из причин, по которой это опасно, заключается в том, что он может легко оставаться незамеченным в течение многих лет, повреждая вашу печень. Поговорите со своим лечащим врачом о тестировании на гепатит B, если у вас есть основания полагать, что вы не были вакцинированы, или если вы вели рискованное поведение.Если результат теста положительный, следуйте указаниям врача, чтобы прожить более долгую, здоровую и счастливую жизнь.
Факторы риска, симптомы и диагностика
Что такое гепатит В?
Гепатит B — это инфекция печени, вызываемая вирусом гепатита B (HBV). ВГВ — один из пяти типов вирусных гепатитов. Остальные — это гепатиты A, C, D и E. Каждый вирус представляет собой отдельный тип вируса, а типы B и C, скорее всего, станут хроническими.
Центры по контролю и профилактике заболеваний (CDC) заявляют, что около 3000 человек в США умирают каждый год от осложнений, вызванных гепатитом B. Предполагается, что 1,4 миллиона человек в Америке имеют хронический гепатит B.
Инфекция HBV может быть острый или хронический.
Острый гепатит B вызывает быстрое появление симптомов у взрослых. У младенцев, инфицированных при рождении, редко развивается только острый гепатит B. Почти все инфекции гепатита B у младенцев переходят в хроническую форму.
Хронический гепатит В развивается медленно. Симптомы могут быть незаметными, если не разовьются осложнения.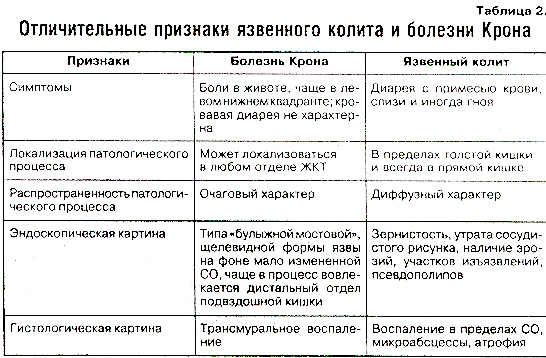
Гепатит В очень заразен. Он распространяется через контакт с инфицированной кровью и некоторыми другими биологическими жидкостями. Хотя вирус можно найти в слюне, он не распространяется через совместное использование посуды или поцелуи. Он также не передается при чихании, кашле или кормлении грудью. Симптомы гепатита B могут не проявляться в течение 3 месяцев после заражения и могут сохраняться в течение 2–12 недель. Однако вы по-прежнему заразны даже без симптомов.Вирус может жить вне организма до семи дней.
Возможные способы передачи включают:
- прямой контакт с инфицированной кровью
- передача от матери к ребенку во время родов
- укол инфицированной иглой
- интимный контакт с человеком с HBV
- оральный, вагинальный и анальный секс
- с использованием бритвы или любого другого личного предмета с остатками инфицированной жидкости
Определенные группы подвержены особенно высокому риску заражения HBV.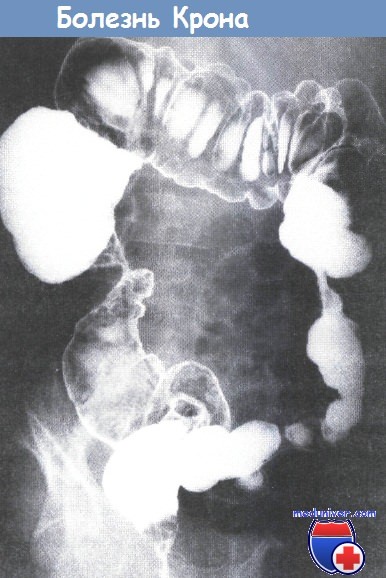 К ним относятся:
К ним относятся:
- медицинских работников
- мужчин, имеющих половые контакты с другими мужчинами
- людей, употребляющих препараты для внутривенного вливания
- людей с несколькими половыми партнерами
- людей с хроническим заболеванием печени
- людей с заболеванием почек
- человек старше возраста из 60 больных диабетом
- тех, кто путешествует в страны с высокой заболеваемостью HBV
Симптомы острого гепатита B могут не проявляться в течение нескольких месяцев. Однако общие симптомы включают:
- усталость
- темная моча
- боль в суставах и мышцах
- потеря аппетита
- лихорадка
- дискомфорт в животе
- слабость
- пожелтение белков глаз (склеры) и кожи ( желтуха)
Любые симптомы гепатита B требуют срочного обследования.Симптомы острого гепатита B усиливаются у людей старше 60 лет. Немедленно сообщите своему врачу, если вы подверглись воздействию гепатита B. Вы можете предотвратить заражение.
Вы можете предотвратить заражение.
Обычно врачи могут диагностировать гепатит B с помощью анализов крови. Скрининг на гепатит B может быть рекомендован лицам, которые:
- контактировали с кем-то, кто болеет гепатитом B
- путешествовали в страну, где гепатит B распространен
- находились в тюрьме
- принимали внутривенные препараты
- получали почки диализ
- беременны
- мужчины, практикующие секс с мужчинами
- ВИЧ-инфицированы
Для проверки на гепатит В ваш врач проведет серию анализов крови.
Тест на поверхностный антиген гепатита B
Тест на поверхностный антиген гепатита B показывает, заразны ли вы. Положительный результат означает, что у вас гепатит В и вы можете распространять вирус. Отрицательный результат означает, что в настоящее время у вас нет гепатита B. Этот тест не делает различий между хронической и острой инфекцией. Этот тест используется вместе с другими тестами на гепатит B, чтобы определить состояние инфекции гепатита B.
Тест на основной антиген гепатита B
Тест на основной антиген гепатита B показывает, инфицированы ли вы в настоящее время HBV.Положительные результаты обычно означают, что у вас острый или хронический гепатит B. Это также может означать, что вы выздоравливаете от острого гепатита B.
Тест на поверхностные антитела к гепатиту B
Тест на поверхностные антитела к гепатиту B используется для проверки иммунитета к HBV. Положительный тест означает, что вы невосприимчивы к гепатиту B. Есть две возможные причины положительного результата теста. Возможно, вам сделали прививку или вы излечились от острой инфекции HBV и больше не заразны.
Тесты функции печени
Тесты функции печени важны для людей с гепатитом B или любым заболеванием печени.Функциональные тесты печени проверяют вашу кровь на количество ферментов, вырабатываемых печенью. Высокий уровень ферментов печени указывает на повреждение или воспаление печени. Эти результаты также могут помочь определить, какая часть вашей печени может функционировать ненормально.
Если эти тесты положительны, вам может потребоваться тестирование на гепатит B, C или другие инфекции печени. Вирусы гепатита B и C являются основной причиной поражения печени во всем мире. Скорее всего, вам также потребуется УЗИ печени или другие методы визуализации.
Вакцинация против гепатита В и иммуноглобулин
Немедленно обратитесь к врачу, если вы считаете, что заразились гепатитом В в течение последних 24 часов. Если вы не были вакцинированы, можно предотвратить заражение путем вакцинации против гепатита В и инъекции иммуноглобулина ВГВ. Это раствор антител, которые работают против HBV.
Варианты лечения гепатита B
Острый гепатит B обычно не требует лечения. Большинство людей справляются с острой инфекцией самостоятельно.Однако отдых и гидратация помогут вам восстановиться.
Противовирусные препараты используются для лечения хронического гепатита В. Они помогают бороться с вирусом. Они также могут снизить риск будущих осложнений со стороны печени.
Вам может потребоваться пересадка печени, если гепатит B серьезно повредил вашу печень. Пересадка печени означает, что хирург удалит вашу печень и заменит ее донорской печенью. Большинство донорской печени поступает от умерших доноров.
Осложнения хронического гепатита B включают:
- инфекция гепатита D
- рубцевание печени (цирроз)
- печеночная недостаточность
- рак печени
- смерть
Инфекция гепатита D может возникнуть только у людей с гепатитом B.Гепатит D редко встречается в Соединенных Штатах, но также может привести к хроническому заболеванию печени.
Вакцина против гепатита В — лучший способ предотвратить заражение. Настоятельно рекомендуется вакцинация. Для завершения серии требуется три вакцины. Следующие группы должны получить вакцину против гепатита В:
- все младенцы, на момент рождения
- любые дети и подростки, не вакцинированные при рождении
- взрослых, проходящих лечение от инфекции, передающейся половым путем
- человек, проживающих в учреждениях настройки
- людей, чья работа соприкасается с кровью
- ВИЧ-инфицированных
- мужчин, имеющих половые контакты с мужчинами
- людей, имеющих несколько половых партнеров
- потребителей инъекционных наркотиков
- членов семей лиц с гепатитом В
- человек с хроническими заболеваниями
- человек, путешествующих в районы с высоким уровнем заболеваемости гепатитом В
Другими словами, почти каждый должен получить вакцину против гепатита В. Это относительно недорогая и очень безопасная вакцина.
Это относительно недорогая и очень безопасная вакцина.
Есть и другие способы снизить риск заражения HBV. Вы всегда должны просить половых партнеров пройти тестирование на гепатит B. Используйте презерватив или зубную прокладку при анальном, вагинальном или оральном сексе. Избегайте употребления наркотиков. Если вы путешествуете за границу, убедитесь, что в вашем пункте назначения высока заболеваемость гепатитом B, и перед поездкой убедитесь, что вы полностью вакцинированы.
Lake Magdalene FL Врачи-терапевты
Тип врача: Терапевт
Что такое терапевт? Сертификат Департамента внутренней медицины; Практикующие врачи предоставляют долгосрочную комплексную помощь в офисе и больнице, управляя как распространенными заболеваниями, так и сложными проблемами для подростков, взрослых и пожилых людей.Общие терапевты проходят подготовку в области внутренней медицины первичного звена, которая включает в себя понимание профилактики заболеваний, благополучия, злоупотребления психоактивными веществами, психического здоровья и лечения проблем с глазами, ушами, кожей, нервной системой и репродуктивными органами. Все терапевты прошли обучение в специализированных областях внутренней медицины, включая неотложную внутреннюю медицину и реанимацию. Когда показано хирургическое вмешательство, терапевты консультируются с хирургами и часто выступают в качестве консультантов для других специалистов.
Все терапевты прошли обучение в специализированных областях внутренней медицины, включая неотложную внутреннюю медицину и реанимацию. Когда показано хирургическое вмешательство, терапевты консультируются с хирургами и часто выступают в качестве консультантов для других специалистов.
Специальность: Внутренняя медицина
Общее название:
* Условия использования каталога поставщиков услуг:
Каталог поставщиков WebMD предоставляется WebMD для использования широкой публикой в качестве краткого справочника информации о поставщиках. Справочник поставщиков не предназначен для использования в качестве инструмента для проверки учетных данных, квалификации или способностей любого поставщика, содержащегося в нем.Включение в Справочник поставщиков не означает рекомендации или одобрения, а пропуск в Справочнике поставщиков не означает неодобрение со стороны WebMD.
Вам запрещено использовать, загружать, переиздавать, продавать, копировать или «извлекать» в коммерческих или любых других целях Справочник поставщиков или любые списки данных или другую информацию, содержащуюся в нем, полностью или частично, в любых средний вообще.
Справочник провайдера предоставляется на основе «КАК ЕСТЬ».WebMD отказывается от всех гарантий, явных или подразумеваемых, включая, но не ограничиваясь, подразумеваемые гарантии товарной пригодности и пригодности для конкретной цели. Не ограничивая вышесказанное, WebMD не гарантирует и не заявляет, что Справочник поставщиков или любая его часть является точной или полной. Вы принимаете на себя полную ответственность за общение с любым поставщиком, с которым вы связываетесь через Справочник поставщиков. WebMD ни в коем случае не несет ответственности перед вами или кем-либо за любое принятое вами решение или действие, совершенное вами на основании информации, представленной в Справочнике поставщиков услуг.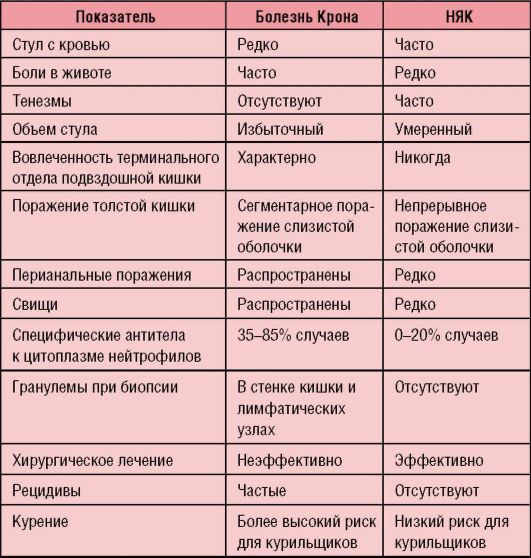
Использование Каталога поставщиков WebMD любым юридическим или физическим лицом для проверки учетных данных поставщиков запрещено. База данных информации о поставщиках, которая управляет каталогом поставщиков WebMD, не содержит достаточной информации, с помощью которой можно проверить учетные данные поставщика в соответствии со стандартами Объединенной комиссии по аккредитации организаций здравоохранения (JCAHO), Национального комитета по обеспечению качества (NCQA) Аккредитации обзора использования Комитет (URAC).
Используя каталог поставщиков WebMD, вы соглашаетесь с настоящими Условиями.
Гепатит B
Доступна безопасная и эффективная вакцина, обеспечивающая 98–100% защиту от гепатита B. Профилактика гепатита B предотвращает развитие осложнений, включая развитие хронических заболеваний и рака печени.
Географическое распространение
Распространенность гепатита B наиболее высока в Регионе Западной части Тихого океана ВОЗ и Африканском регионе ВОЗ, где 6. Инфицированы 2% и 6,1% взрослого населения соответственно. В Регионе Восточного Средиземноморья ВОЗ, Регионе Юго-Восточной Азии и Европейском регионе ВОЗ инфицировано, соответственно, 3,3%, 2,0% и 1,6% населения в целом. А в Американском регионе ВОЗ инфицировано 0,7% населения.
Инфицированы 2% и 6,1% взрослого населения соответственно. В Регионе Восточного Средиземноморья ВОЗ, Регионе Юго-Восточной Азии и Европейском регионе ВОЗ инфицировано, соответственно, 3,3%, 2,0% и 1,6% населения в целом. А в Американском регионе ВОЗ инфицировано 0,7% населения.
Передача
В высокоэндемичных регионах гепатит B чаще всего передается от матери к ребенку при рождении (перинатальная передача) или путем горизонтальной передачи (контакт с инфицированной кровью), особенно от инфицированного ребенка к неинфицированному ребенку во время первого 5 лет жизни.Развитие хронической инфекции очень часто встречается у младенцев, инфицированных от матери или в возрасте до 5 лет.
Гепатит B также распространяется при уколе иглой, нанесении татуировок, пирсинге и контакте с инфицированной кровью и биологическими жидкостями, такими как слюна, менструальная, вагинальная и семенная жидкости. Гепатит В может передаваться половым путем, особенно у непривитых мужчин, имеющих половые контакты с мужчинами, и гетеросексуальных лиц с несколькими половыми партнерами или контактирующих с секс-работниками.
Инфекция в зрелом возрасте приводит к хроническому гепатиту менее чем в 5% случаев, тогда как инфекция в младенчестве и раннем детстве приводит к хроническому гепатиту примерно в 95% случаев.Передача вируса также может происходить при повторном использовании игл и шприцев в медицинских учреждениях или среди лиц, употребляющих инъекционные наркотики. Кроме того, инфицирование может произойти во время медицинских, хирургических и стоматологических процедур, при нанесении татуировок или при использовании бритв и подобных предметов, загрязненных инфицированной кровью.
Вирус гепатита B может выжить вне организма не менее 7 дней. В течение этого времени вирус все еще может вызвать инфекцию, если попадет в организм человека, не защищенного вакциной.Инкубационный период вируса гепатита В составляет в среднем 75 дней, но может варьироваться от 30 до 180 дней. Вирус может быть обнаружен в течение 30–60 дней после заражения и может сохраняться и перерасти в хронический гепатит B.
Симптомы
Большинство людей не испытывают никаких симптомов при новом заражении. Однако у некоторых людей наблюдается острое заболевание с симптомами, которые длятся несколько недель, включая пожелтение кожи и глаз (желтуху), темную мочу, сильную усталость, тошноту, рвоту и боли в животе.У небольшой группы людей с острым гепатитом может развиться острая печеночная недостаточность, которая может привести к смерти.
У некоторых людей вирус гепатита В может также вызывать хроническую инфекцию печени, которая позже может перерасти в цирроз (рубцевание печени) или рак печени.
Кто подвержен риску хронического заболевания?
Вероятность того, что инфекция станет хронической, зависит от возраста, в котором человек становится инфицированным. У детей младше 6 лет, инфицированных вирусом гепатита B, наиболее вероятно развитие хронических инфекций.
У младенцев и детей:
- 80–90% младенцев, инфицированных в течение первого года жизни, заболевают хроническими инфекциями;
- У 30–50% детей, инфицированных в возрасте до 6 лет, развиваются хронические инфекции.

У взрослых:
- у менее 5% здоровых людей, инфицированных во взрослом возрасте, разовьются хронические инфекции;
- У 20–30% хронически инфицированных взрослых разовьется цирроз и / или рак печени.
Коинфекция HBV-HIV
Около 1% людей, живущих с инфекцией HBV (2,7 миллиона человек), также инфицированы ВИЧ. И наоборот, глобальная распространенность инфекции HBV среди ВИЧ-инфицированных составляет 7,4%. С 2015 года ВОЗ рекомендует лечение всем, у кого диагностирована ВИЧ-инфекция, независимо от стадии заболевания. Тенофовир, который входит в лечебные комбинации, рекомендуемые в качестве терапии первой линии при ВИЧ-инфекции, также активен против HBV.
Диагноз
По клиническим причинам невозможно отличить гепатит B от гепатита, вызванного другими вирусными агентами, поэтому лабораторное подтверждение диагноза имеет важное значение.Существует ряд анализов крови для диагностики и мониторинга людей с гепатитом B. Их можно использовать для различения острых и хронических инфекций.
Лабораторная диагностика инфекции гепатита B фокусируется на обнаружении поверхностного антигена гепатита B HBsAg. ВОЗ рекомендует проверять всю донорскую кровь на гепатит B, чтобы гарантировать безопасность крови и избежать случайной передачи людям, получающим продукты крови.
- Острая инфекция HBV характеризуется наличием HBsAg и антител иммуноглобулина M (IgM) к коровому антигену, HBcAg.Во время начальной фазы инфекции пациенты также являются серопозитивными в отношении е-антигена гепатита В (HBeAg). HBeAg обычно является маркером высокого уровня репликации вируса. Наличие HBeAg указывает на то, что кровь и биологические жидкости инфицированного человека очень заразны.
- Хроническая инфекция характеризуется сохранением HBsAg в течение не менее 6 месяцев (с или без одновременного HBeAg). Персистенция HBsAg является основным маркером риска развития хронического заболевания печени и рака печени (гепатоцеллюлярной карциномы) в более позднем возрасте.
Лечение
Специфического лечения острого гепатита B не существует. Таким образом, уход направлен на поддержание комфорта и адекватного баланса питания, включая восполнение жидкости, теряемой при рвоте и диарее. Наиболее важным является отказ от ненужных лекарств. Не следует назначать ацетаминофен / парацетамол и лекарства от рвоты.
Таким образом, уход направлен на поддержание комфорта и адекватного баланса питания, включая восполнение жидкости, теряемой при рвоте и диарее. Наиболее важным является отказ от ненужных лекарств. Не следует назначать ацетаминофен / парацетамол и лекарства от рвоты.
Хронический гепатит В можно лечить с помощью лекарств, включая пероральные противовирусные препараты.Лечение может замедлить прогрессирование цирроза, снизить заболеваемость раком печени и улучшить долгосрочную выживаемость. Лишь части (оценки варьируются от 10% до 40% в зависимости от условий и критериев отбора) людей с хронической инфекцией гепатита B будут нуждаться в лечении.
ВОЗ рекомендует использовать пероральные препараты — тенофовир или энтекавир — как наиболее эффективные препараты для подавления вируса гепатита В. Они редко вызывают лекарственную устойчивость по сравнению с другими лекарствами, просты в приеме (1 таблетка в день) и имеют мало побочных эффектов, поэтому требуют лишь ограниченного наблюдения.
Энтекавир не защищен патентом. В 2017 году все страны с низким и средним уровнем дохода могли законно закупать непатентованный энтекавир, но его стоимость и доступность сильно различались. Тенофовир больше не защищен патентом нигде в мире. Средняя цена преквалифицированного ВОЗ генерика тенофовира на международном рынке упала с 208 долларов США в год до 32 долларов США в год в 2016 году.
Однако у большинства людей лечение не излечивает инфекцию гепатита В, а только подавляет репликация вируса.Следовательно, большинство людей, которые начинают лечение гепатита В, должны продолжать его всю жизнь.
Доступ к диагностике и лечению гепатита B по-прежнему ограничен во многих странах с ограниченными ресурсами. В 2016 году из более чем 250 миллионов человек, инфицированных ВГВ, 10,5% (27 миллионов) знали о своей инфекции. Глобальный охват лечением составляет 16,7% (4,5 миллиона) из числа диагностированных. Многим людям ставят диагноз только тогда, когда у них уже запущено заболевание печени.
Среди долгосрочных осложнений инфекций HBV цирроз и гепатоцеллюлярная карцинома вызывают большое бремя болезней.Рак печени быстро прогрессирует, и, поскольку варианты лечения ограничены, исход обычно плохой. В странах с низким доходом большинство людей с раком печени умирают в течение нескольких месяцев после постановки диагноза. В странах с высоким уровнем доходов хирургическое вмешательство и химиотерапия могут продлить жизнь на несколько лет. Трансплантация печени иногда с переменным успехом применяется у людей с циррозом в странах с высоким уровнем дохода.
Профилактика
Вакцина против гепатита В является основой профилактики гепатита В. ВОЗ рекомендует, чтобы все дети получили вакцину против гепатита B как можно скорее после рождения, предпочтительно в течение 24 часов, а затем две или три дозы вакцины против гепатита B с интервалом не менее четырех недель для завершения серии.Своевременная доза при рождении — эффективная мера снижения передачи от матери к ребенку.
Согласно последним оценкам ВОЗ, доля детей в возрасте до пяти лет, хронически инфицированных ВГВ, упала до чуть менее 1% в 2019 году по сравнению с примерно 5% в период до вакцинации в период с 1980-х до начала 2000-х годов.
Это знаменует собой достижение одной из важнейших задач по ликвидации вирусного гепатита в Целях устойчивого развития ─ к 2020 году достичь распространенности инфекций ВГВ среди детей в возрасте до пяти лет менее 1%.
Расширение масштабов вакцинации против гепатита В во всем мире за последние два десятилетия явилось большим успехом в области общественного здравоохранения и способствовало сокращению случаев инфицирования ВГВ среди детей
В 2019 году охват 3 дозами вакцины достиг 85% во всем мире по сравнению с примерно 30% в 2000 году. Однако охват вакциной против гепатита В при рождении остается неравномерным. Например, глобальный охват дозой HBV при рождении составляет 43%, тогда как охват в Африканском регионе ВОЗ составляет только 6%. .
.
Полная серия вакцин индуцирует защитные уровни антител у более чем 95% младенцев, детей и молодых людей.Защита длится не менее 20 лет и, вероятно, пожизненно. Таким образом, ВОЗ не рекомендует повторную вакцинацию лицам, завершившим трехдозовую вакцинацию.
Все дети и подростки младше 18 лет, ранее не вакцинированные, должны получить вакцину, если они живут в странах с низкой или средней эндемичностью. В этих условиях возможно, что большее количество людей из групп высокого риска может заразиться инфекцией, и им также следует пройти вакцинацию.Сюда входят:
- людей, которые часто нуждаются в крови или продуктах крови, диализных пациентов и реципиентов трансплантации твердых органов;
- человек в тюрьмах;
- человек, употребляющих инъекционные наркотики;
- бытовые и половые контакты людей с хронической инфекцией ВГВ;
- человек с несколькими сексуальными партнерами;
- медицинские работники и другие лица, которые могут подвергаться воздействию крови и продуктов крови в ходе своей работы; и
- путешественников, которые не завершили свою серию исследований ВГВ, которым следует предложить вакцину перед отъездом в эндемичные районы.
Вакцина имеет отличные показатели безопасности и эффективности, и доля детей в возрасте до пяти лет, хронически инфицированных ВГВ, снизилась до чуть менее 1% в 2019 году по сравнению с примерно 5% в период до вакцинации с 1980-х годов. к началу 2000-х гг.
Помимо вакцинации младенцев, включая своевременную дозу при рождении, ВОЗ рекомендует использовать противовирусную профилактику для предотвращения передачи гепатита В от матери к ребенку. Беременные женщины с высоким уровнем ДНК HBV (вирусной нагрузкой) и / или наличием HBeAG имеют повышенный риск передачи вируса своему ребенку, даже среди младенцев, которые получили своевременную дозу при рождении и полную серию вакцины против гепатита B.Таким образом, беременные женщины с высоким уровнем ДНК HBV могут иметь право на противовирусную профилактику во время беременности, чтобы предотвратить перинатальную инфекцию HBV и защитить своих младенцев от заражения этой болезнью.
Помимо вакцинации младенцев и профилактики передачи вируса от матери ребенку, внедрение стратегий обеспечения безопасности крови, включая скрининг гарантированного качества всей донорской крови и компонентов крови, используемых для переливания, может предотвратить передачу ВГВ. В 2013 году во всем мире 97% донорской крови были проверены и проверены на качество, но пробелы сохраняются.Безопасные инъекции, устраняющие ненужные и небезопасные инъекции, могут быть эффективными стратегиями защиты от передачи HBV. Количество небезопасных инъекций во всем мире снизилось с 39% в 2000 году до 5% в 2010 году. Кроме того, более безопасный секс, в том числе минимизация количества партнеров и использование защитных барьеров (презервативов), также защищает от передачи инфекции.
Ответные меры ВОЗ
В мае 2016 года Всемирная ассамблея здравоохранения приняла первую «Глобальную стратегию сектора здравоохранения по вирусному гепатиту на 2016-2020 годы» .В стратегии подчеркивается критически важная роль всеобщего охвата услугами здравоохранения и устанавливаются задачи, которые соответствуют целям в области устойчивого развития.
Стратегия направлена на устранение вирусного гепатита как проблемы общественного здравоохранения. Это включено в глобальные цели по сокращению новых случаев инфицирования вирусным гепатитом на 90% и снижению смертности от вирусного гепатита на 65% к 2030 году. Действия, которые необходимо предпринять странам и Секретариату ВОЗ для достижения этих целей, изложены в стратегии.
Для поддержки стран в достижении глобальных целей по ликвидации гепатита в рамках Повестки дня в области устойчивого развития на период до 2030 года ВОЗ работает над:
- повышением осведомленности, поощрением партнерских отношений и мобилизацией ресурсов;
- сформулировать основанную на фактах политику и данные для действий;
- увеличить акции здравоохранения в ответ на гепатит
- предотвратить передачу; и
- расширить услуги по обследованию, уходу и лечению.
В марте 2015 г. ВОЗ выпустила свои первые «Руководящие принципы по профилактике, уходу и лечению лиц, живущих с хроническим гепатитом В» .
Рекомендации включают:
- продвигать использование простых неинвазивных диагностических тестов для оценки стадии заболевания печени и соответствия критериям лечения;
- уделять первоочередное внимание лечению пациентов с наиболее запущенными заболеваниями печени и с наибольшим риском смерти; и
- рекомендуют предпочтительное использование аналогов нуклеоз (т) идов с высоким барьером к лекарственной устойчивости (тенофовир и энтекавир, а также энтекавир у детей в возрасте 2–11 лет) для лечения первого и второго ряда.
В этих рекомендациях также рекомендуется пожизненное лечение для людей с циррозом и лиц с высоким уровнем ДНК HBV и признаками воспаления печени, а также регулярный мониторинг тех, кто проходит лечение, а также тех, кто еще не лечится, на предмет прогрессирования заболевания, показаний к лечению и раннего обнаружение рака печени.
В июле 2020 года ВОЗ опубликовала дополнительное руководство по « Профилактика передачи вируса гепатита В от матери ребенку: Руководство по противовирусной профилактике во время беременности» .
В дополнение к серии вакцинаций против гепатита В (включая первую дозу в течение 24 часов после рождения), ВОЗ теперь рекомендует беременным женщинам с положительным результатом теста на ВГВ (положительным HBsAg) и ДНК HBV, равной или более 200000 МЕ / мл получить профилактику тенофовиром; профилактическая терапия должна проводиться с 28 -й недели беременности как минимум до родов.
В некоторых учреждениях ограничен доступ к тестам, которые позволяют количественно определить вирусную нагрузку ВГВ и определить, будет ли беременная женщина подходить для профилактического лечения или профилактики.Это особенно актуально в регионах с низким доходом или в сельской местности, где часто приходится посещать дородовые консультации. В условиях, когда дородовое тестирование на ДНК ВГВ недоступно, ВОЗ теперь рекомендует использовать тестирование на HBeAg в качестве альтернативы для определения права на профилактику тенофовиром для предотвращения передачи ВГВ от матери ребенку.
Тестирование и лечение гепатита В беременных женщин, соответствующих критериям, можно объединить с профилактикой передачи ВИЧ от матери ребенку и врожденным сифилисом с услугами дородовой помощи.Этот подход часто называют «тройной элиминацией» — инициативой, которая способствует устранению передачи от матери ребенку трех инфекций: ВИЧ, сифилиса и вируса гепатита B.
Кроме того, ВОЗ недавно опубликовала «Отчет о прогрессе в области ВИЧ, вирусного гепатита и инфекций, передаваемых половым путем, 2019 г.», в котором описывается прогресс в деле ликвидации. В отчете представлены глобальные статистические данные о вирусных гепатитах B и C, уровне новых инфекций, распространенности хронических инфекций и смертности, вызванной этими двумя вирусами с высоким бременем, а также охват ключевых мероприятий, все текущие по состоянию на конец 2016 года и 2017 г.
Кроме того, с 2011 г. совместно с национальными правительствами, партнерами и гражданским обществом ВОЗ организовывала ежегодные кампании Всемирного дня борьбы с гепатитом (как одну из своих 9 флагманских ежегодных кампаний по охране здоровья) для повышения осведомленности и понимания вирусного гепатита. Дата 28 июля была выбрана потому, что это день рождения лауреата Нобелевской премии доктора Баруха Блумберга, который открыл вирус гепатита В и разработал диагностический тест и вакцину от него.
Во Всемирный день борьбы с гепатитом 2020 года ВОЗ уделяет особое внимание теме «Будущее без гепатита», чтобы подчеркнуть важность предотвращения передачи ВГВ от матери ребенку, опубликовать новое руководство и призвать к расширению внутренних и международных мер. программирование и финансирование для предотвращения передачи гепатита В от матери ребенку и расширения доступа к услугам по профилактике, тестированию и лечению гепатита с целью достижения целей по ликвидации гепатита к 2030 году.
«,» datePublished «:» 2020-07-27T10: 00: 00.0000000 + 00: 00 «,» image «:» https://www.who.int/images/default-source/imported/hepatitis-pakistan- doctor-office.jpg? sfvrsn = 398d7336_0 «,» publisher «: {» @ type «:» Organization «,» name «:» Всемирная организация здравоохранения: ВОЗ «,» logo «: {» @ type «:» ImageObject » , «url»: «https://www.who.int/Images/SchemaOrg/schemaOrgLogo.jpg», «width»: 250, «height»: 60}}, «dateModified»: «2020-07-27T10: 00: 00.0000000 + 00: 00 «,» mainEntityOfPage «:» https://www.who.int/news-room/fact-sheets/detail/hepatitis-b «,» @context «:» http: // schema .org «,» @ type «:» Article «}; .

 Болезнь характеризуется появлением гранулем — узелковых образований на слизистой в результате аномального разрастания клеток.
Болезнь характеризуется появлением гранулем — узелковых образований на слизистой в результате аномального разрастания клеток.